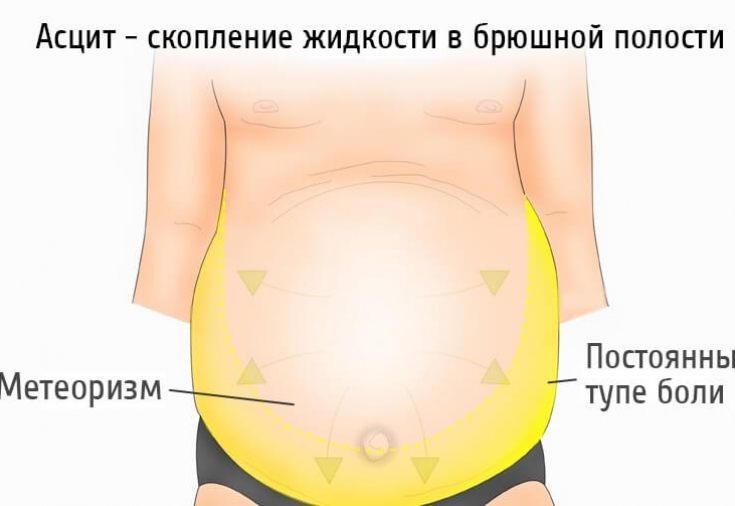
Асцитом називається накопичення вільної рідини в черевній порожнині. Дана патологія є одним із найчастіших симптомів, які зустрічаються у клініці внутрішньої медицини. Це пов'язано з тим, що причини асциту дуже різноманітні, вони стосуються не лише внутрішньої медицини, але й хірургії та онкології. Як правило, розвиток асциту свідчить про наявність тяжкого стану пацієнта, оскільки в більшості випадків він є проявом хвороби у розгорнутій чи незворотній стадії. Незважаючи на це, правильне та своєчасне виявлення причин асциту дозволяє суттєво продовжити життя хворих та покращити його якість.
Чому збирається рідина в черевній порожнині? Причини асциту
У більшості випадків асцит обумовлений розвитком діагностованого захворювання. Найчастіше це цироз печінки (60-65%) та метастази пухлини в черевну порожнину. Основні причини умовно ділять на найпоширеніші, менш часто зустрічаються і рідкісні.
Часті причини асциту – цироз печінки та карциноматоз черевної порожнини. Менш часті причини – серцева недостатність та нефротичний синдром.
Рідкісні причини асциту:
- тромбоз портальної вени;
- синдром Бадда – Кіарі;
- панкреатит;
- констриктивний перикардит;
- мікседема;
- синдром Мейгса;
- мезотеліома очеревини;
- синдром Мейгса;
- біліарний асцит;
- псевдоміксома;
- кишкова лімфангіектазія;
- хвороба Віпла.
Що входить до діагностичного обстеження хворого з асцитом?
Асцит проявляється збільшенням живота в обсязі, метеоризмом та тяжкістю в животі. Первинне обстеження хворого з цирозом повинне включати УЗД органів черевної порожнини, фізикальне обстеження з виявленням перкуторного тону над деякими місцями черевної порожнини, а також симптом флюктуації, який виявляється при кількості рідини не менше ніж 1000 мл.
Також необхідне проведення процедури взяття асцитичної рідини на дослідження. Наявність бактеріального росту у зразках рідини, де рівень лейкоцитів перевищує 250 клітин на мм3, лактатдегідрогенази більше 225 МО/л, рівень глюкози менше 50 мг/дл, загальний білок менше 1 г/дл, а також виявлені множинні мікроорганізми, що свідчить про перитоніту.
Які методи лікування проводять за наявності асциту?
Лікування асциту складається з діуретичної терапії, недіуретичної терапії, представленої гепатопротекторами, та хірургічної маніпуляції – парацентезу.
Діуретична терапія. Перед початком лікування діуретичними препаратами важливо оцінити градієнт альбуміну в сироватці або асцитичній рідині. Пацієнти з невеликим градієнтом альбуміну погано реагують на терапію діуретиками, за винятком випадків присутності нефротичного синдрому.
Основною метою діуретичної терапії при асциті є збільшення виходячи натрію із сечею понад 78ммоль/добу.
Зараз вивчається ефективність використання нового класу препаратів – акваретиків. Це антагоністи V2 – рецепторів антидіуретичного гормону або агоністи каппа – опіоїдних рецепторів.
Аспекти терапії діуретичними препаратами при асциті
Діуретична терапія полягає у щоденному прийомі 100 мг спіронолактону у поєднанні з 40 мг фуросеміду. Якщо ефект не настає та маса тіла не знижується протягом кількох днів, дозу обох препаратів збільшують у 2 рази. Максимальна добова доза спіронолактону – 400 мг, а фуросеміду – 160 мг. Монотерапія може бути ефективною лише у разі невеликої кількості рідини в черевній порожнині.
Скасування діуретичної терапії при асциті має бути за такими показаннями:
- виявлення метаболічного ацидозу та гіперкаліємії;
- концентрація креатиніну сироватки більше 2 мг/дл;
- концентрація натрію в сироватці менше 120 ммоль/л, незважаючи на обмеження рідини;
- наявність побічних ефектів діуретиків;
- розвиток енцефалопатії.
У випадках, коли напруга, спровокована асцитом, веде до появи вираженої клінічної симптоматики, проводять парацентез з видаленням великої кількості рідини під контролем гемодинаміки.
Парацентез не є терапією першого плану і проводиться хворим із напруженим асцитом.






Додати коментар